Autor: Mgr. Michaela Havlíčková
OAB neboli overactive bladder syndrome, ne zcela přesně označovaný jako „syndrom hyperaktivního močového měchýře“, je soubor příznaků zahrnujících urgenci (akutní nutkání na močení), která může vést až k inkontinenci moči, polakisurii (zvýšenou frekvenci mikce) a případně nycturii (nutkání na mikci, které vede k probuzení pacienta v noci). V rámci poruchy vylučovací fáze vídáme retardaci startu mikce, přerušované močení či slabší proud.
Etiologie
S OAB syndromem se setkáváme u žen i mužů v podobném poměru. Obecně vzato, jsou příčiny syndromu dány poruchou neurologickou nebo non-neurologickou. Mezi neurogenní příčiny patří poruchy centrální nervové soustavy nad sakrálním a pontinním mikčním centrem, tedy například roztroušená skleróza mozkomíšní, parkinsonova nemoc, následky cévní mozkové příhody atd. Non-neurogenními příčinami jsou nejčastěji zvětšená prostata, prolaps orgánů malé pánve a jiné obstrukce v oblasti dolních močových cest.
Klinické vyšetření
Po vyloučení akutních (zánět) a strukturálních (např. nádorová infiltrace) příčin, vyžadujících léčbu odborného lékaře, je vhodné dovyšetřit lokální i regionální parametry pánevního dna kineziologicky.
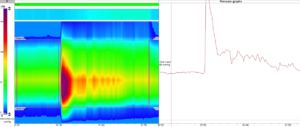
Ve fyzioterapeutické praxi lze využít zejména hodnocení pánevních svalů pomocí PERFECT schématu, kdy hodnotíme sílu, výdrž stisku a kondici svalů pánevního dna, jejich koordinaci s břišní stěnou a chování v zátěži. U pacientů s OAB syndromem obvykle nacházíme zejména poruchu výdrže stisku (viz obrázek 1 a 2). Při vyšetření dále posoudíme polohu a posunlivost jednotlivých orgánů v pánvi, celkové napětí svalů pánevního dna a jejich intaktnost (celistvost). Pro jednoduchou objektivizaci efektu terapie lze využít též mikční deník, kam pacient zaznamená příjem tekutin, výdej v ml, přítomnost úniku a přítomnost urgence. Mezi další hodnotící metody patří využití perineometru, pEMG či ultrazvuku, což však vyžaduje specifické vybavení ordinace.
Obr. 1, Normální výdrž sevření, rektoanální manometrie Solar GI firmy MMS (pro zvětšení rozklikni)
Obr. 2, Porucha výdrže sevření u OAB syndromu, rektoanální manometrie Solar GI firmy MMS (pro zvětšení rozklikni)
Na rozdíl od stresové inkontinence moči může být OAB syndrom spojen s neurologickým onemocněním a může být též jeho prvním projevem. V rámci vyšetření je proto vhodné zařadit základní neurologické vyšetření v podobě exteroceptivních břišních reflexů a myotatických reflexů, zhodnocení zánikových jevů. Pro hodnocení intaktnosti reflexního oblouku lze doplnit ano-cutánní reflex.
Fyzioterapie u OAB syndromu
Rehabilitace u OAB syndromu zahrnuje cílenou práci s pánevními svaly a úpravu některých nevhodných behaviorálních návyků formou jednoduché edukace.
Jak už bylo zmíněno v části věnující se vyšetření, pánevní svaly jsou u pacientů s OAB často vcelku silné, ale mají omezenou výdrž stisku. V rámci posilování je tedy vhodné učit stisku svalů pánevního dna řekněme na 60 % plné síly, ale zkoušet prodloužit sevření postupně až na 20–30 s. Jako vstupní hodnota nám může sloužit délka stisku v rámci vyšetření PERFECT schématu.
Další častou odchylkou je omezená schopnost relaxace svalů pánevního dna, která se ukazuje při neschopnosti spustit mikci. V rámci lepšího uvolnění učíme pacienta nadechovat až do oblasti konečníku bez jeho sevření. Další možností je post-izometrická kontrakce podle prof. Lewita, kdy pacient leží na zádech s pokrčenými dolními končetinami, dlaně má pod hýžďovými svaly. V průběhu izometrické fáze provede vtažení pochvy/konečníku dovnitř do břicha a mírně sevře půlky, stisk udrží po dobu 10-15 s, poté provede nádech a s výdechem stisk pánevního dna a hýžďových svalů zcela uvolní, půlky pomocí dlaní mírně odtáhne směrem ven od kostrče. Cílenější je pak ošetření lokálního hypertonu presurou, případně presurou doprovázenou PIR paracoccygeálně či lépe dutinově. Uvolnění lokálního či celkového hypertonu by mělo vždy předcházet před započetím posilování.
Aktivaci i relaxaci svalů pánevního dna může pacient velmi snadno ověřit sám přiložením vlastní ruky na oblast hráze nebo konečníku, například při otírání se po vyprázdnění.
Dle vybavenosti lze využít též biofeedbacku s upřednostněním dutinových sond před sondami povrchovými, popřípadě elektrogymnastiky s inhibičními parametry.
Behaviorální opatření pak souvisí především s konkrétní symptomatologií. U nejčastěji skloňovaného příznaku urgence využíváme zejména techniku bladder/boweldrillu. Jedná se o nácvik oddálení vyprázdnění, kdy při urgenci pacient stiskne pánevní svaly a drží je po dobu 10–20 s do odeznění pocitu urgence. Při každém dalším náznaku opět stisk zopakuje. Cvičením lze postupně dosáhnout oddálení vyprázdnění až o několik desítek minut a dosáhnout tím normální frekvence vyprazdňování. Trénink se provádí zprvu v domácím prostředí, při úspěchu lze postupně začít trénovat i venku. S urgencí je někdy spojován tzv. syndrom klíče v zámku, kdy dochází k úniku moči mezi dveřmi od bytu a toaletou. V tomto případě učíme pacienta v případě silného nutkání zastavit, zklidnit se a stisknout svaly na místo panického úprku na WC.
Pacientovi je doporučeno vyprazdňování v pravidelných intervalech, cca každé 2-3 hodin. V rámci pitného režimu by měl vynechat dráždivé nápoje – kyselé, sycené, zelený čaj či káva.
Retardace (opoždění) startu mikce či přerušované močení souvisí s poruchou relaxace. Pacienty učíme zejména uvolnit a vyčkávat vylučovacího automatismu bez předčasného či nadměrného zvýšení nitrobřišního tlaku.
Ohledně příznaků nycturie, je rada jediná; vyhnout se příjmu tekutin cca 2 h před ulehnutím.
Restrikce tekutin pro obavy z inkontinence jsou u pacientů se všemi formami inkontinence značné. V případě OAB syndromu je vhodné vyzkoušet větší přísun tekutin v době, kdy si pacient může bez obtíží dojít na toaletu a vyhne se tak stresu z možnosti inkontinence, který by nastal při průběžném denním „popíjení“ tekutin. Příjem tekutin by měl činit minimálně 30ml/1kg hmotnosti jedince v závislosti na pohybové aktivitě.
Další terapie
K základům konzervativních postupů u OAB syndromu patří farmakoterapie, zahrnující zejména léky s parasympatolytickým účinkem – antimuskarinika první a druhé generace. V případě smíšené inkontinence pak hormonální substituce v lokálním podání, v indikovaných případech některé formy trycyklických antidepresiv. Nycturie bývá léčena syntetickým analogem antidiuretického hormonu.
V některých případech dochází k aplikaci botulotoxinu cystoskopickou cestou. Zcela výjimečně je pak užitá augmentace močového měchýře či sakrální neuromodulace.
Závěr
Účinnost fyzioterapie u OAB syndromu je v porovnání s účinností s terapií u stresové formy inkontinence bohužel nižší, což souvisí s různorodou etiologií obtíží. Přesto by pacienti neměli být z indikací opomíjeni, neboť cílená terapie se ukazuje napříč studiemi účinná a dobře potencuje farmakoterapii.
Autorka Mgr. Michaela Havlíčková spolupracuje s předními odborníky v daném oboru, je spoluzakladatelkou Centra pro poruchy pánevního dna na Klinice rehabilitace a tělovýchovného lékařství FN Motol a 2.LF UK, interdisciplinárního pracoviště při urogynekologii doc. MUDr. Michala Otčenáška, CSc. a v BeBalanced. Autorka pořádá kurzy Terapie u dysfunkcí svalů pánevního dna a Fyzioterapie v těhotenství a po porodu.